
Ci sono molte malattie che si manifestano come sensazioni dolorose nella regione lombare. Possono indicare problemi alla colonna vertebrale, alle articolazioni, ai muscoli, agli organi interni: reni, intestino, fegato. Questo è un sintomo piuttosto insidioso e senza una visita dal medico è impossibile determinare la vera causa del dolore nella regione lombare. Il trattamento corretto è possibile solo dopo la diagnosi in un istituto medico.
Tipi di dolore
Durante l'esame iniziale, il medico deve chiedere al paziente la natura del dolore. Nella durata possono essere:
- affilato- si manifestano improvvisamente, in modo parossistico, differiscono in intensità, durano meno di 1 mese;
- subacuto- durano 2-3 mesi, il più delle volte sono ricorrenti: diventano attivi per 2-5 giorni, poi regrediscono e ritornano dopo qualche tempo;
- cronico- durano più di 1 anno, il corso è molto spesso ricorrente.
I medici hanno scoperto che molto spesso il dolore cronico in quest'area è associato alla formazione di spasmi muscolari locali, compattazioni che presentano determinati punti dolorosi (la cosiddetta sindrome miofasciale). Il processo coinvolge anche i muscoli che raddrizzano la colonna vertebrale, i muscoli dei glutei, i legamenti pelvici e l'articolazione sacroiliaca.
La natura del dolore è acuta, dolorante, opaca. Per intensità: forte, medio, debole. A seconda della localizzazione del dolore si distinguono i seguenti tipi:
- lombalgia- dolore nella regione lombare o lombosacrale;
- sciatica- nella parte bassa della schiena, che si irradia alla gamba;
- sacralgia- nella zona del sacro;
- coccidinia- nel coccige.
5 fatti sul mal di schiena
- Circa il 25% di tutte le visite alle cliniche con lamentele di mal di schiena sono legate a sensazioni nella regione lombare.
- Secondo una ricerca, l’84% delle persone ha avvertito dolore nella regione lombare almeno una volta nella vita.
- Il 44-78% dei pazienti (a seconda dell'età e della regione di residenza) sperimenta ripetuti attacchi di lombalgia.
- Fino al 37% delle persone perde periodicamente la capacità di lavorare a causa della lombalgia.
- Nell'85% dei pazienti che consultano un medico per il dolore nella regione lombare, vengono identificati disturbi muscoloscheletrici che diventano la causa del dolore.
- Secondo le statistiche, circa il 90% dei pazienti con dolore acuto nella regione lombosacrale guarisce entro 2 settimane.
Cause del mal di schiena
Disordini muscolo-scheletrici
Nel 2006, la Federazione Europea delle Società Neurologiche ha adottato ufficialmente la seguente classificazione delle cause del dolore nella zona lombare. Si dividono in 3 gruppi principali:
- Compressione della radice spinale, nervo periferico nella colonna lombare. Si verifica a causa della protrusione (cambiamenti degenerativi) dei dischi intervertebrali. Meno comunemente, a causa della displasia (disturbi nel processo di formazione) dei processi articolari superiori del sacro.
- Malattie della colonna vertebrale causate da tumori, danni articolari, infezioni, fratture da compressione, reazioni allergiche, processi infiammatori autoimmuni.
- Disturbi muscoloscheletrici dovuti a sublussazione, distorsione dei legamenti spinali, stiramento muscolare, disfunzione delle articolazioni intervertebrali.
Patologie degli organi interni
- Disturbi del sistema genito-urinario.
Le malattie del sistema urinario - urolitiasi, cistite, pielonefrite - spesso causano disagio nella regione lombare.
Il mal di schiena nelle donne può indicare una disfunzione degli organi genitali. Molto spesso, le sensazioni principali sono concentrate nel basso addome e si irradiano alla colonna sacrolombare. Possono comparire durante le mestruazioni o dopo i rapporti sessuali.
Una delle possibili cause della lombalgia nelle donne sono i tumori ovarici, che si trovano nella parte posteriore dell'utero. Spesso, il disagio nella parte bassa della schiena diventa un sintomo dei fibromi uterini. Man mano che cresce, il dolore può manifestarsi in modo forte e acuto e indicare gravi disturbi nell'afflusso di sangue, stiramento del peritoneo e compressione dei plessi nervosi nella zona pelvica.
Un'altra causa di lombalgia nelle donne è il prolasso degli organi pelvici. In questo caso, le sensazioni sono di natura tirante. Durante la camminata e il lavoro fisico, la loro intensità aumenta.
- Patologie del tratto gastrointestinale.
Molto spesso, si avverte dolore nella regione lombare a causa di ulcere gastriche e duodenali e di pancreatite acuta. I pazienti lamentano che c'è dolore di natura cingente. Di solito la parte bassa della schiena inizia a far male contemporaneamente all'ipocondrio destro/sinistro, dove si concentrano le sensazioni più intense. In numerosi casi clinici, il dolore lombare accompagna un attacco di appendicite acuta, sebbene non siano i sintomi principali di questa malattia. Anche diverse infiammazioni della mucosa intestinale (proctite, sigmoidite) possono causare dolore.
10 fattori di rischio per la lombalgia
- Patologie congenite del rachide lombosacrale.
- Lavoro fisico pesante associato a stress sulla parte bassa della schiena, piegamenti frequenti e vibrazioni.
- Stress acuto e cronico che provoca spasmi muscolari.
- Uno stile di vita sedentario e una permanenza prolungata in una posizione innaturale con carico sulla regione lombare.
- Un corsetto muscolare debole, che provoca postura scorretta, curvatura, scoliosi e cifoscoliosi.
- Disturbi metabolici ed eccesso di peso corporeo, che aumenta il carico sulla parte inferiore della colonna vertebrale.
- Una maggiore attività fisica e la partecipazione sportiva aumentano il rischio di infortuni.
- Età superiore a 50 anni - a causa dello sviluppo di processi degenerativi nella colonna vertebrale.
- Stress frequente, depressione.
- Cattiva alimentazione con carenza di vitamine del gruppo B.
Dolore lombare come sintomo di varie malattie
Osteocondrosi della colonna lombare
Una delle malattie più comuni, il cui sintomo è il dolore nella regione lombare. Nell'osteocondrosi i dischi intervertebrali, che svolgono la funzione di ammortizzazione tra le vertebre, diventano più sottili. Le radici nervose vengono compresse, si verificano spasmi muscolari e si verifica un forte dolore acuto. La sua intensità aumenta quando ci si piega, si sollevano oggetti pesanti o quando il paziente cerca di sedersi da una posizione sdraiata o di alzarsi da una posizione seduta.
Nei casi avanzati si forma un'ernia tra le vertebre, che non fa altro che aumentare il dolore. L'osteocondrosi colpisce più spesso la colonna lombare, poiché sopporta il carico massimo quando si è seduti e si cammina.
Una grave complicanza dell'osteocondrosi è la spondilosi. È caratterizzato dalla distruzione quasi completa dei dischi intervertebrali e dalla formazione di sporgenze ossee taglienti - osteofiti. Feriscono i tessuti vicini, provocando un dolore acuto e grave che si irradia a una o entrambe le gambe.
Segni di ernia intervertebrale
- Il paziente può alzarsi dalla posizione seduta solo con il supporto di una sedia/tavolo o del ginocchio.
- Qualsiasi carico sulla parte bassa della schiena provoca un attacco di dolore acuto.
- Il paziente si sdraia a pancia in giù, mettendo sotto di sé solo un cuscino.
- Una persona può raccogliere un oggetto dal pavimento solo accovacciandosi lentamente.
Spondilite anchilosante
La malattia si verifica come conseguenza di processi infiammatori nella colonna vertebrale. Viene diagnosticato più spesso negli uomini di età compresa tra 20 e 35 anni. Il paziente avverte rigidità nella parte bassa della schiena e fastidio all'osso sacro al mattino e a riposo. A poco a poco durante il giorno questa sensazione passa, la persona "cammina". Molte persone non prestano attenzione a questo sintomo allarmante; nel frattempo, la spondilite anchilosante porta alla fusione graduale delle vertebre, alla diminuzione della mobilità della colonna vertebrale e alla disabilità. Pertanto, è necessario consultare un medico ai primi segni di malattia: rigidità mattutina della colonna vertebrale.
Spondiloartrosi
Questa malattia colpisce il tessuto cartilagineo che ricopre i dischi intervertebrali. Con l'età, diventa più sottile, distrutto e si formano escrescenze ossee nei punti in cui la cartilagine si rompe. A causa del fatto che i dischi intervertebrali si sfregano l'uno contro l'altro, le radici nervose sono irritate: questo processo è accompagnato da un forte dolore lombare. I muscoli nell'area problematica della schiena sono costantemente tesi e spasmi.
Segni di spondiloartrosi
- Il dolore diventa più intenso dopo l'esercizio e scompare dopo il riposo.
- Il dolore appare dopo essere rimasti in piedi o camminati per molto tempo.
- Contemporaneamente al dolore lombare, il paziente avverte disagio in uno dei fianchi e nell'articolazione dell'anca.
Malattia di urolitiasi
Il dolore in questa patologia è parossistico e molto intenso. In genere, le sensazioni dolorose derivano dal rene infiammato. È difficile per il paziente trovare una posizione in cui si sente meglio. Dopo gli attacchi, l'urina diventa di colore rossastro e il suo volume diminuisce.
Infiammazione dei tessuti superficiali e delle fibre
La causa del dolore può essere un carbonchio o un punto d'ebollizione. Si tratta di formazioni purulente dense sulla pelle con un diametro superiore a 1 cm, facili da notare per il loro colore viola. Le sensazioni dolorose sono acute, intense, pulsanti.
Dolorosa è anche la paranefrite, un'infiammazione del tessuto perirenale causata da un'infezione. Le sensazioni diventano più forti con l'inspirazione e il movimento. Il paziente cerca di sdraiarsi con le gambe piegate: in questa posizione il dolore è meno pronunciato. La pelle nella zona interessata si gonfia e diventa rossa.
Infiammazione della colonna vertebrale, del midollo spinale
L'osteomielite è un processo infiammatorio nel midollo osseo che colpisce tutto il tessuto osseo. La forma acuta è caratterizzata da un dolore crescente, di tipo straziante e scoppiante. È combinato con segni di intossicazione e febbre.
La tubercolosi della colonna vertebrale si verifica a causa dell'infezione con il bacillo di Koch. I primi segni della malattia possono comparire molti anni dopo l’infezione. Tutto inizia con un dolore profondo che appare dopo l'esercizio. L’infezione colpisce le vertebre, ostacolando i movimenti del paziente e si forma un’andatura caratteristica.
Altre malattie
Il dolore lombare può essere un sintomo di numerose patologie, comprese quelle piuttosto esotiche. Questi includono, ad esempio, l’afta epizootica, la febbre Ebola, le febbri emorragiche e l’encefalite da zanzara giapponese.
- Malattie cardiovascolari - aneurisma dell'aorta addominale, endocardite di Loeffler.
- La miosite è un'infiammazione e un dolore muscolare nella parte bassa della schiena, che può essere causato da malattie infettive come l'influenza, il mal di gola e persino la comune ARVI.
- Tumori benigni e maligni della colonna vertebrale e del midollo spinale.
- Patologie renali - glomerulonefrite, trombosi della vena renale, pielonefrite, cisti.
- La lombalgia negli uomini si verifica con il cancro alla prostata.
Perché mi fa male la parte bassa della schiena quando tossisco?
La tosse provoca tensione muscolare nella zona interessata, provocando dolore. Spesso i pazienti vengono a conoscenza di una malattia in via di sviluppo per la prima volta quando notano dolore quando tossiscono. Molto spesso, tali sensazioni sono un segno di:
- ernia intervertebrale,
- osteocondrosi,
- nevralgia,
- artropatia faccettale,
- malattie renali.
Diagnostica
Come notato sopra, il dolore nella regione sacrolombare può essere un sintomo di molte malattie. Pertanto, per identificare le cause oggettive, è necessario consultare un medico ai primi segnali. Puoi fissare un appuntamento con un medico ortopedico, un neurologo o un chirurgo. In futuro, potrebbe essere necessario consultare un reumatologo, un urologo o un gastroenterologo.
- Esame iniziale.Il medico valuta la sensibilità dei tessuti, la funzione muscolare e i riflessi nell’area interessata.
- Radiografia.L'esame mostra cambiamenti nella struttura delle ossa, della cartilagine e delle articolazioni.
- Esami del sangue e delle urine.Con il loro aiuto, puoi determinare la presenza di infezioni e processi infiammatori.
- Diagnostica funzionale.Comprende metodi per valutare la conduzione nervosa e le prestazioni muscolari: elettroneurografia, elettromiografia.
- TC e risonanza magnetica.Permette un esame dettagliato dello stato delle strutture ossee, muscolari, nervose e vascolari.
- Ultrasuonieffettuato se si sospetta una patologia degli organi pelvici, della prostata o dei reni.
È importante escludere (o confermare la presenza di) un tumore, per distinguere tra compressione delle radici spinali e sindrome dolorosa di natura muscolo-scheletrica. Sulla base dei dati diagnostici, il medico determinerà la vera causa del dolore e prescriverà un programma di trattamento efficace.
È necessario il riposo a letto?
Nessuna delle raccomandazioni per il trattamento della lombalgia nelle malattie del sistema muscolo-scheletrico contiene istruzioni sul rigoroso riposo a letto. Al contrario, si consiglia ai pazienti di tornare alle normali attività il prima possibile per prevenire la formazione della sindrome da dolore cronico. Nei casi più gravi, cioè in caso di dolore intenso, è consigliabile un'immobilizzazione rigorosa per 1-3 giorni. Per il dolore acuto nella parte bassa della schiena, è possibile utilizzare una cintura di fissaggio. Tuttavia, la fissazione lombare a lungo termine non è raccomandata a meno che non vi sia un trauma o una spondilolistesi. A poco a poco è necessario includere esercizi speciali per rafforzare la colonna vertebrale e i muscoli.
Trattamento del dolore lombare
Molto spesso, per risolvere il problema è necessaria una combinazione di agenti medicinali e non medicinali.
Farmaco
La base della terapia farmacologica sono i farmaci antinfiammatori non steroidei (FANS). Influenzano i meccanismi periferici della formazione del dolore e sono prescritti per l'esacerbazione della sindrome del dolore. Nella maggior parte dei casi clinici, il trattamento viene effettuato in cicli - non più di 12 settimane.
Nella maggior parte dei casi, ai pazienti vengono prescritte vitamine del gruppo B per migliorare la conduzione nervosa, decongestionanti e sedativi. Nel decorso cronico della malattia è possibile assumere antidepressivi. Per forti spasmi muscolari e dolore: rilassanti muscolari, oppioidi deboli.
Non farmacologico
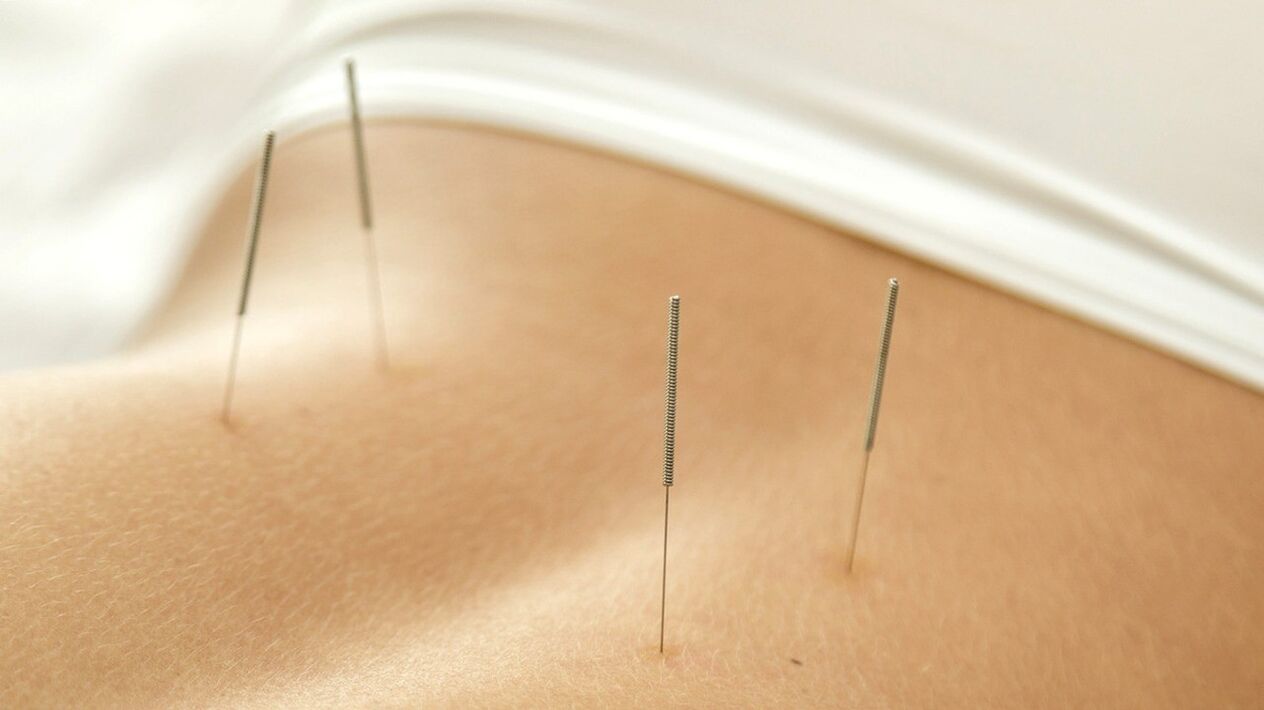
Inoltre, al paziente può essere prescritta terapia manuale, agopuntura (agopuntura). Le procedure hanno lo scopo di attivare il metabolismo e la circolazione sanguigna nell'area interessata. Ciò consente una migliore nutrizione dei tessuti.
Secondo i medici, la fisioterapia, gli esercizi per rafforzare i muscoli della regione lombare, la terapia di trazione e la neurostimolazione elettrica transcutanea hanno scarso effetto. Molto spesso, queste procedure vengono prescritte in assenza di un effetto pronunciato dall'assunzione dei farmaci per 4-6 settimane. Non esistono prove scientifiche dell'efficacia del massaggio, della fisioterapia o dell'uso di cinture varie.
Cosa fare per la prevenzione
- Al mattino esegui esercizi con semplici esercizi di stretching per la colonna vertebrale e i muscoli.
- Mangia razionalmente, escludendo cibi grassi, fritti, affumicati, salati, piccanti e alcolici.
- Guarda il tuo peso.
- Bere almeno 1, 5 litri di liquidi (preferibilmente acqua) al giorno.
- Una volta ogni 6 mesi, segui un corso di massaggio classico.
- Evitare di rimanere a lungo nella stessa posizione.
Conclusione
Le sensazioni dolorose nella regione lombare possono essere un sintomo non solo di patologie del sistema muscolo-scheletrico, ma anche di organi interni. Molti pazienti autodiagnosticano e trattano, ad esempio, uno stiramento muscolare, anche se in realtà il problema potrebbe essere un'infiammazione renale. Tale trattamento non fa che aggravare la situazione: una persona si concentra su una malattia inesistente e innesca una patologia grave. Ecco perché è importante cercare un aiuto qualificato e identificare la vera causa del dolore. L'autoprescrizione dei farmaci è severamente sconsigliata.
















